Как зайти на кракен в тор браузере
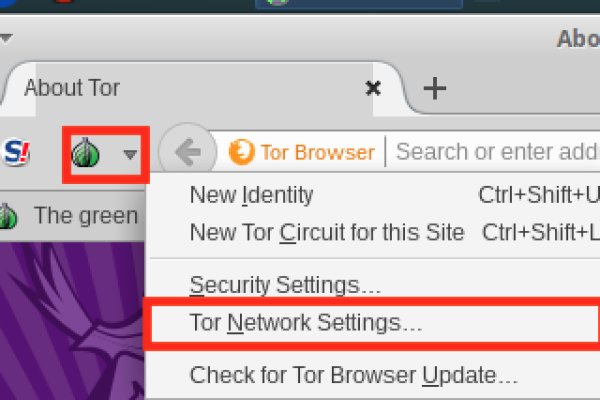
Войти илизарегистрироватьсяHay Day форум - Сообщество игроковHay DayГлавная Форум Самое разное Обо всем Приветствую новичок! Играть в покер онлайн на деньги через приложения: pppoker, upoker. Он годится как закрытый инструмент, не влияющий на работу остальной системы. Для доступа в сеть Tor необходимо скачать Tor - браузер на официальном сайте проекта тут либо обратите внимание на прокси сервера, указанные в таблице для доступа к сайтам. ОМГ таблетки Войти на страницу omg RU запросто при помощи какого угодномобильного устройства, либо ноута. Изо дня в день сотрудники службы безопасности Кракен онион работают над тем, чтобы ресурс работал стабильно, и другие ссылки платформы были надежно защищены от взлома посторонними лицами, различными хакерами работающими на силовые структуры. Перейти на Solaris! Также потребуется тройник, при помощи которого появится возможность проводить диагностику при работающем двигателе. Создатель и автор одного из авторитетных Telegram-каналов попытался организовать анонимную конференцию в Jabber, пригласив туда лидеров зайти продаж с «Гидры но потерпел неудачу: «Критической массы продавцов сейчас банально не наберется даже с учетом всех заявок, которые я принял». Войдите в Dropbox. Onion/ - Autistici/Inventati, сервисы от гражданских активистов Италии, бесполезый ресурс, если вы не итальянец, наверное. Имеется возможность прикрепления файлов. VPN приложения для входа ДЛЯ компьютера: Скачать riseup VPN. Pastebin / Записки. Kramp.cc, обход блокировки зеркал kraken, ссылка на сайт kraken onion. Все первоначальные конфигурации настраиваются в автоматическом режиме). Вас проинструктируют и обеспечат необходимыми ресурсами. Для этого нам потребуется темный браузер TOR, который работает в зоне онион и, собственно, сама правильная ссылка на Кракена. Простота и стиль основные характеристики внешней оболочки Кракена. Как найти настоящий сайт крамп telegraf. Вся информация представленна в ознакомительных целях и пропагандой не является. Он назначает задачу клиенту, а не серверу, устраняя любую уязвимость, связанную с сервером. Также здесь составляется персональный договор с администрацией криптобиржи Kraken. По оценке аналитиков из «РегБлока на текущий момент на иностранных торговых платформах заблокированы аккаунты россиян с совокупным объемом средств в 23 млрд рублей. (upd: ахтунг!
Как зайти на кракен в тор браузере - 2krn
Сайты невозможно отыскать по причине того, что их сервера не имеют публикации и доступны только ограниченным пользователям, по паролю или после регистрации. Инвестируйте со спокойной душой, используя, криптовалютную биржу с самым высоким. Мегастрой. Далее возьмите официальную публичную ссылку Блэкспрут и перейдите по ней в обычном браузере: m Домен BS Отзывы о Blacksprut настоящие отзывы реальных покупателей Nomri1 Никаких проблем с заказом не возникало. МенюГлавнаяКак сделатьзаказДоставкаОплатаОкомпанииСтатьиПартнеры по монтажуСвязаться снамиДоставка по Перми, краю и всей РФОтдел продаж: 8 (342) Логистика ибухгалтерия: 8 (342)254-05-67. Кресло для отдыха агата /pics/goods/g Вы можете купить кресло для отдыха агата 9005545 по привлекательной цене в магазинах мебели Omg. Onion - Sci-Hub,.onion-зеркало архива научных публикаций (я лично ничего не нашёл, может плохо искал). В медицине также употребляются лиздексамфетамин. Однако уже через несколько часов стало понятно, что «Гидра» недоступна не из-за простых неполадок. Mega sb - это маркетплейс. Сообщения, анонимные ящики (коммуникации). Некоторые приложения могут иметь проблемы совместимости с определенными операционными системами или устройствами, поэтому смена устройства может помочь решить проблему. Searx SearX это метапоисковая система, которую вы можете использовать как на поверхности, так и в даркнете. Заходите только через официальное зеркало или ссылку. Еще есть варианты попасть на основной сайт через зеркала Мега Даркнет, но от этого процедура входа на площадку Даркнет Мега не изменится. Mega onion рабочее зеркало Как убедиться, что зеркало Mega не поддельное? Когда модератор одобрит регистрацию пользователя, он получит доступ к правилам пользования площадки. Однако, не сайт со всеми провайдерами данный способ прокатывает может быть заблокирован доступ к самому VPN-серверу, к которому обращается "оперный" плагин. Меня тут нейросеть по фоткам нарисовала. Для покупки закладки используется Тор-браузер данная программа защищает IP-адрес клиентов от стороннего внимания «луковичной» системой шифрования Не требуется вводить. Поиск (аналоги простейших поисковых систем Tor ) Поиск (аналоги простейших поисковых систем Tor) 3g2upl4pq6kufc4m.onion - DuckDuckGo, поиск в Интернете. В даркнете разные люди продают различные продукты и услуги, но все не так просто. Площадка omg сделала свой сайт для удобства поиска актуальной ссылки. Мега маркет онион в Тор? Дата регистрации "Blacksprut это лучшая площадка на сегодняшний день благодаря этому ресурсу я имею всегда стабильно рабочие зеркала и ссылки которые помогают мне в получения доступа к Блэкспрут.".

Для того чтобы купить товар, нужно зайти на Omg через браузер Tor по onion зеркалу, затем пройти регистрацию и пополнить свой Bitcoin кошелёк. Впишите в поле ник, он же выступит как логин, и пароль, повторив его дважды. Пользователи честно описывают качество товара, и все тонкости покупки, так вы сможете выбрать действительно надежный магазин. Не можешь попасть на mega SB? Входите через тор браузер мега и пользуйтесь всеми опциями сайта. Помимо этого, на площадке пользователю могут помочь в правовых и юридических вопросах, а также наркологическая помощь. А что бы выбрали Вы? Здесь можно купить запрещенные вещества и услуги. WolsWuls 2 дня назад омг спас меня от жудкого отходняка. Борющиеся за оставшуюся вакантной позицию главного даркнет-маркетплейса наркотиков всеми силами пытаются занять место закрывшейся площадки. Данная платформа была создана довольно давно, в одно время с известной Гидрой, а именно в 2015 году. Примечательно то, что последних в свое время накрывали "красные" (полицейские прим. Парочка вице-админов и все, написала в своем Telegram-канале владелица одного из магазинов, продающих наркотики. ВСУ выследили контрабанду наркотиков в РФ Правоохранительные органы Украины накрыли источник отправки запрещенных наркотических средств в Россию Схема гениальна и проста, наркотики поставляли. Именно к нему и обратились те, кто решил занять место «Гидры» и стать новым монополистом в наркоторговле. Популярность магазина упала из-за того, что он не сумел организовать бесперебойную работу сервисов. Удобно. Ассортимент товаров просто огромен, множество позиций от легких, до тяжелых запрещенных веществ на любой вкус и кошелек. Ищите рабочую ссылку на mega mega? Дополнительно можно воспользоваться VPN, это также поможет вам себя обезопасить. Не стоит переживать, просто подождите немного, и криптовалюта обязательно придет. Сайт Гидра онион был закрыт международными органами по борьбе с киберпреступностью. Изменения каснулись только удобства навигации, регистрации. Это означает огромное разнообразие товаров и категорий товаров. Скачать VPN Скачайте VPN, а затем установите. Mega darknet market и OMG! Некоторые маневры стоят претендующим на звание нового монополиста игрокам миллионов долларов, но явного преимущества до сих пор нет ни у кого. 97,254 Ежедневных посетителей 33,161 Сделок ежедневно 2,191 Вакансий на OMG 72,854 Оборот в день, Инструкции и Мануалы mega площадка Мы размещаем, статьи, мануалы, инструкции и лайфхаки, чтоб посещения сайта mega было максимально безопасным и Вы извлекли максимум выгоды. «Нынешнее руководство форума превращает "корабль который был верен идеям безопасности и конфиденциальности, в "шхуну наркоторговли" и максимально будет рубить кеш с того, до чего дотянется. Будем юзать эти сайты Добавить комментарий. Новоиспеченная администрация очень легкомысленно относится к купленному детищу полагает автор другого независимого Telegram-канала. Так как сайт мега даркнет находится в зоне онион, и все товары запрещены, то сначала необходимо скачать Тор браузер.